









 Rada pro výzkum, vývoj a inovace: Seznam recenzovaných neimpaktovaných časopisů vydávaných v ČR
Oficielní časopis České společnosti pro ultrazvuk v porodnictví a gynekologii.
Rada pro výzkum, vývoj a inovace: Seznam recenzovaných neimpaktovaných časopisů vydávaných v ČR
Oficielní časopis České společnosti pro ultrazvuk v porodnictví a gynekologii.

Abnormálně invazivní placenta (AIP) představuje jedno z nejaktuálnějších témat současného porodnictví. Na zvýšené incidenci AIP má vliv narůstající počet výkonů na děloze, v první řadě císařský řez, ale i operace myomů a další. Nejvýznamnějším opatřením v předporodní péči je ultrazvuková diagnostika, především u žen s rizikovými faktory abnormální invaze trofoblastu. Problematika vyžaduje mezioborovou spolupráci a individuální přístup ke každé pacientce. Hlavním cílem managementu je minimalizovat riziko život ohrožujícího krvácení v souvislosti s porodem. Pokud se během císařského řezu potvrdí trofoblastická invaze do stěny děložní, zejména plošně rozsáhlá, volíme nejčastěji hysterektomii s ponecháním placenty v děloze. Tam, kde je k dispozici zkušený operatér, nejspíše s onkologicko-gynekologickou erudicí, je možné postupovat chirurgicky. Pokud je čistě operační řešení spojeno s vyšším rizikem pro pacientku a zkušený operatér není vždy k dispozici, lze uvažovat o zajištění omezením cévního zásobení metodami intervenční radiologie. Podmínkou je ale zkušený a vždy dostupný intervenční radiolog na hybridním operačním sále. Konzervativní přístup s vyjmutím placenty a ošetřením zdrojů krvácení volíme jen v případech fokální placenta accreta a při přání žen zachovat fertilitu.
Teprve v posledních letech se porodníci a gynekologové stále častěji setkávají s klinickými situacemi, které se tradičně v literatuře nazývaly placenta accreta, increta, percreta. Incidence uvedených stavů stoupá až v posledních dekádách. Ještě v 80. letech minulého století byly referovány případy placenta accreta s četností 1 na 2 510 těhotenství, v letech 1982-2002 to již bylo 1 na 533 těhotenství. V současné době se v odborném písemnictví používají termíny „morbidně adherující placenta“ nebo také „abnormálně invazivní placenta (AIP)“. Oba termíny souhrnně označují abnormální invazi trofoblastu, pro potřeby tohoto přehledu budeme dále v textu používat termín AIP a shrneme současné informace o etiologii, diagnostice a managementu AIP. Z formálních důvodů je vhodné popsat jednotlivé formy invaze trofoblastu. Za normálních okolností dosahuje průnik trofoblastu pouze úrovně deciduy (před těhotenstvím pars functionalis) a neproniká skrze pars basalis endometria. Mezi endometriem a myometriem se nachází tzv. Nitabuchova membrána. Pokud trofoblast proniká pars basalis Nitabuchovou membránou (depozita fibrinu mezi myometriem a endometriem), hovoříme o placenta accreta (podíl ze všech forem cca 75 %). Invaze trofoblastu do myometria se nazývá placenta increta (17 %), průnik trofoblastu serózou dělohy, stěnou močového měchýře či střevem se nazývá placenta percreta (5–7 %) (4).
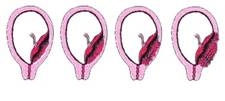
Obr. 1 Schematické znázornění jednotlivých typů morbidně adherentní placenty
Patogeneze abnormálně invazivní placenty není přesně známa. Předpokládá se, že invazi trofoblastu usnadňuje abnormální decidualizace. Pod tímto pojmem si představujeme chybné formování deciduy, která buď úplně chybí, nebo je významně ztenčena. Mohou za to buď anatomické podmínky, tj. placentace v dolním děložním segmentu, endocervixu nebo v děloze s vrozenou vadou (septum, uterus duplex apod.) nebo díky předchozím chirurgickým zákrokům na děloze, které vrstvu endometria buď jen oslabí či zcela zničí (předchozí císařský řez, myomektomie, revize dutiny děložní, hysteroskopická resekce adhezí, ablace endometria, resekce rohu děložního při kornuální graviditě apod.). Mezi další nespecifické rizikové faktory patří multiparita (3 a více porodů) a vyšší mateřský věk. Jsou však i případy, kdy uvedené rizikové faktory nejsou zjevně přítomny. Lze tedy spekulovat, že v určitém procentu případů jsou na úrovni deciduy nenormální podmínky pro adekvátní invazi trofoblastu. Tuto hypotézu podporuje např. práce Schwede et al., která ukazuje zvýšené počty T regulačních lymfocytů v případech abnormálně invazivní placenty ve srovnání s těhotenstvími s normálně formovanou placentou a to nezávisle na anamnestických rizikových faktorech (1).
T regulační lymfocyty – Tregs CD3(+), CD4(+), CD25high, FoxP3high – představují buněčnou populaci, která je zodpovědná za toleranci paternálních antigenů a selfantigenů. Jsou klíčovou populací uplatňující se v autoimunitě, transplantační a nádorové imunitě. T regulační lymfocyty, pocházející primárně z thymu, osídlují dělohu a zde je jejich normální počet klíčový pro toleranci a udržení těhotenství. Mají supresorovou funkci a tlumí celou řadu buněčných linií, mj. cytotoxické T-lymfocyty. Jejich snížené hodnoty byly popsány v souvislosti s potratem, předčasným porodem a preeklampsií. Jejich zvýšené hodnoty na úrovni placent jsou dávány do souvislosti s abnormální invazí trofoblastu, jak je uvedeno výše. Dle dostupných poznatků je k normálnímu formování placenty potřeba přítomnost adekvátního množství a správná funkce různých imunokompetentních buněk v decidui, především T regulačních lymfocytů. Jejich nadměrný počet a tedy i vyšší suprese mateřské cytotoxické imunity má zřejmě za důsledek nekontrolovanou invazi trofoblastu. Souvislost s anatomickými rizikovými faktory (chybění či poškození endometria) však zatím známa není.
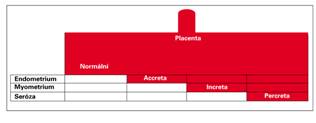
Obr. 1 Schematické znázornění jednotlivých typů morbidně adherentní placenty
Těhotenství u AIP probíhá většinou asymptomaticky.
U těhotných s výše uvedenými rizikovými faktory lze ultrazvukovým vyšetřením vyjádřit podezření na AIP. Bohužel, v nemalém počtu případů se s AIP porodníci setkávají až při porodu, při pokusech o manuální vybavení placenty, kdy po jejím vybavení může probíhat život ohrožující krvácení. V takových případech - po vyčerpání konzervativních alternativ – může být definitivním řešením až hysterektomie.
Ultrazvukové vyšetření
Ultrazvuková diagnostiku AIP představuje v současnosti nejspolehlivější dostupnou metodu (2). Rozsáhlá metaanalýza prokázala bezmála 91% senzitivitu a 96% specifitu ultrazvukového vyšetření AIP (3). Za ultrazvukové nálezy typické pro přítomnost abnormálně invazivní placenty jsou ve II. a III. trimestru považovány následující nálezy:
Na předpokládanou abnormální invazi trofoblastu mohou poukázat ultrazvukové nálezy již v I. trimestru gravidity – kde je za rizikovou považována nidace plodového vejce v dolním děložním segmentu, blízko či v místě předchozí hysterotomie (6). K zpřesnění diagnostiky lze použít barevné dopplerovské mapování. K nálezům, které zvyšují podezření na invazi trofoblastu, patří fokální či difúzní intralakunární tok, cévní „jezírka“ s turbulentním prouděním a hypervaskularizace rozhraní mezi serózou dělohy a stěnou močového měchýře (7). Pro upřesnění diagnostiky lze využít i volumové ultrazvukové zobrazení, kde je možné zobrazit klikaté cévy jdoucí napříč celou tloušťkou placenty či výše zmiňovanou hypervaskularizaci rozhraní mezi serózou dělohy a stěnou močového měchýře (8). Collins et al. v zastoupení evropské pracovní skupiny pro AIP se pokusili o standardizaci ultrazvukových vyšetření k lepšímu porozumění a interpretaci mezi jednotlivými vyšetřujícími (10). Z této práce je také patrné, že využití ultrazvukové diagnostiky v klinické praxi je teprve na samém začátku.
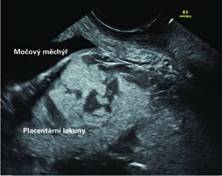
Obr. 3 Šipkami jsou označeny placentární lakuny u pacientky v 18. týdnu těhotenství, peripartálně histologicky potvrzena placenta accreta.
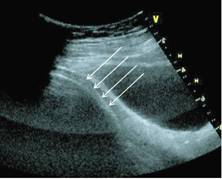
Obr. 4A Šipkami je zobrazena přítomnost hypoechogenní linie mezi deciduou a plodovými obaly.
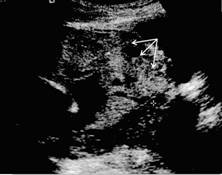
Obr. 4B Šipkami je označena ztráta hypoechogenní linie, typická pro přítomnost abnormálně invazivní placenty.
Ve srovnání s ultrazvukovým vyšetřením se dle jedné rozsáhlé metaanalýzy jeví MRI jako vyšetření s podobnou senzitivitou (94%), ale nižší specifitou (84%). Přínos MRI záleží na zkušenostech vyšetřujícího lékaře/pracoviště.
K MRI nálezům vyslovujícím podezření na AIP patří:
Zatím se nezdá, že by MRI byla zásadním přínosem pro diagnostiku AIP a její použití lze považovat za doplňkové až experimentální (9). Metodou první volby by mělo být ultrazvukové posouzení případné invaze trofoblastu. Nedostatkem MRI je, vedle nároků na zkušenosti radiologa s danou problematikou a vyšší cenu vyšetření, také poměrně nekomfortní provedení pro těhotnou ve II. a III. trimestru, kde při delším ležení na zádech je častý syndrom dolní duté žíly vedoucí až ke mdlobám těhotné. MRI může být přínosem při podezření na AIP na zadní stěny děložní, kde může být obtížná vizualizace ultrazvukem.
Mezi jednotlivými pracovišti jsou velké rozdíly v managementu AIP. Zatím nejsou k dispozici žádné randomizované studie. Doporučené postupy se opírají o malé série kazuistik, zkušeností pracoviště a názory expertů.
V prenatální péči jde hlavně o identifikaci těhotných s vyšším rizikem abnormální invaze trofoblastu. Podezření může být vysloveno na základě anamnézy (operace na děloze) a ultrazvukového nálezu. Pokud je vysoké riziko zjištěno již v prvém trimestru (např. nidace plodového vejce blízko jizvy po císařském řezu), je těhotnou vhodné informovat o rizicích spojených s aktuální graviditou. Při vyslovení podezření či diagnózy AIP ve II. a III. trimestru je třeba těhotnou informovat o rizicích a plánu dalšího postupu. S ohledem na míru jistoty diagnózy AIP by součástí pohovoru mělo být také poučení o možnosti hysterektomie v souvislosti s řešením tohoto stavu. AIP se nemusí vždy týkat nízko nasedající placenty (zasahující pod pliku močového měchýře) či placenta praevia, pokud je podezření na AIP vysloveno, preventivní hospitalizace při asymptomatickém průběhu v těchto případech nesnižuje rizika spojená s AIP (problém s vybavením placenty) a opatření k zajištění komplikací během císařského řezu by měla být dostačující (dle zvyklostí pracoviště – naplánování operace, přítomnost zkušeného operatéra, zajištění krevních náhrad atd.). U placenta praevia lze nezávisle na přítomnosti AIP primárně očekávat komplikace, tj. krvácení, obvykle až po 30. týdnu těhotenství. Pokud se u pacientky s placenta praevia neobjeví metrorrhagie, je obvyklé plánovat preventivní hospitalizaci u bezpříznakových těhotných po 34. týdnu těhotenství. Není-li metrorrhagie důvodem k okamžitému ukončení těhotenství, pak je vhodné zvážit podání kortikosteroidů k indukci plicní zralosti. Důležitá je také případná korekce anémie a aplikace anti-D globulinu při metrorrhagii k prevenci aloimunizace.
Řešení komplikací abnormálně invadující placenty vyžaduje týmovou, mezioborovou spolupráci. Těhotnou ohrožuje krvácení a často je potřeba v obtížném terénu provést hysterektomii. Tam, kde je nepřetržitě k dispozici zkušený onkogynekologický operatér, lze se obejít bez intervenčního radiologa. Pokud musí situaci řešit operatér, který není dostatečně zkušený a neoperuje pravidelně v obtížném pánevním terénu, je s výhodou primární omezení krvácení uzávěrem cévního zásobení dělohy metodami intervenční radiologie (viz dále). Na našem pracovišti jsme dosud volili první možnost, tj. přítomnost onkogynekologa, který je schopen bezpečně situaci zvládnout. Vedle porodníka je dále v týmu anesteziolog a neonatolog. V případě potřeby by měl být k dispozici urolog (při prorůstání placenty do močového měchýře) či břišní chirurg. Naše pracoviště nemá zkušenosti s využitím intervenční radiologie v souvislosti s řešením AIP, ale za současného personálního zajištění to není považováno za nedostatek. Multidisciplinární přístup zvyšuje bezpečí pro pacientku a snižuje riziko komplikací. Pacientky s rizikem či přímo diagnózou AIP by měly rodit na pracovišti, které je schopno vyřešit předpokládané komplikace (10). Vlastní časování výkonu se doporučuje mezi 34. a 36. ukončeným týdnem. Naše pracoviště se při asymptomatickém průběhu kloní k plánování porodu kolem 36. ukončeného týdne (12–14). Naplánování ukončení těhotenství má za cíl omezit riziko obtížně zvládnutelného krvácení, ke kterému vede například pokus o odstranění placenty vrůstající do dělohy ve větším rozsahu. Pod pojmem plánování porodu se rozumí několik možností ukončení těhotenství. Za nejradikálnější cestu je považováno provedení císařského řezu a ihned poté i hysterektomie. Takové řešení doporučíme pacientkám, které již další početí neplánují a/nebo pacientkám, kde je dle zobrazovacích vyšetření přítomna hluboká (placenta increta, percreta) či plošně rozsáhlá invaze trofoblastu (tj. i případy rozsáhlé placenta accreta). Naopak, konzervativní přístup je motivován snahou žen o další těhotenství. Tímto přístupem se rozumí buď plánování císařského řezu s odstraněním placenty, nebo plánování císařského řezu s ponecháním placenty v děloze. První jmenovaný konzervativní postup je dle literárních údajů i vlastních zkušeností možné volit hlavně v situacích, kde je podezření pouze na fokální placentu accreta (tj. „mělká“ invaze trofoblastu v malém rozsahu). Druhý jmenovaný konzervativní přístup s ponecháním morbidně adherující placenty „in situ“ není na našem pracovišti uplatňován, navíc literární údaje v této souvislosti uvádějí vysoké riziko komplikací, jako je např. život ohrožující krvácení (53 %), sepse (6 %), sekundární hysterektomie (19 %) a mateřské úmrtí (14). Před operací je nejprve potřeba pečlivá rozvaha o konkrétním, tj. radikálním či konzervativním postupu. V případě fokální invaze trofoblastu u placenta accreta je možné zvažovat konzervativní přístup, jak je uvedeno výše. Pokud žena neplánuje další početí, je možné naplánovat radikální řešení. Někteří autoři doporučují radikální řešení bez ohledu na další reprodukční plány (16). Na našem pracovišti proběhne multidisciplinární konzilium (porodník, neonatolog, anesteziolog, případně urolog), těhotná je informována o možnostech, které z této diskuze vzejdou a informova ným souhlasem vyjádří souhlas s navrhovaným řešením. V úvahu přicházejí následující možnosti.
Cílem tohoto postupu je minimalizovat krevní ztrátu, která by nastala při pokusu o kompletní odstranění placenty. V současnosti jsou používány dva postupy, čistě chirurgické řešení a kombinace operace s balonkovou okluzí vnitřních ilických arterií. Prvním krokem je co nejpřesnější posouzení invaze trofoblastu. Pokud není podezření na prorůstání placenty do močového měchýře, pak se výkonu účastní vedle porodníka jen onkogynekolog, zvyklý operovat ve složitých podmínkách v malé pánvi. Při podezření na růst placenty do močového měchýře urolog zavádí v den operace ureterální cévky nebo den před operací ureterální stenty. Urolog je také přítomen vlastní operaci, kdy dle konkrétního nálezu např. provede resekci části močového měchýře apod. Tento čistě chirurgický postup je možný tam, kde je 365 dní v roce 24 hodin denně dostupný zkušený onkogynekologický operatér. To je však v praxi spíše výjimkou a proto je s výhodou včas transportovat těhotné s podezřením na abnormálně invazivní placentu na takto personálně zajištěná pracoviště. Pokud si s výkonem má poradit porodník, který každý den neoperuje v obtížných podmínkách malé pánve, pak je ve snaze o minimalizaci krevní ztráty využívána i intervenční radiologie. Je to opět zejména tam, kde jsou dobře dostupné služby intervenčních radiologů přímo na porodním operačním sále (tzv. hybridní sál) a méně dostupní jsou zkušení pánevní operatéři. Radiolog zavede před vlastní operací katétry do aa. iliace internae. Po otevření dutiny břišní z Pfannenstielova řezu či z dolní střední laparotomie je děložní incize vedena pokud možno mimo oblast inzerce placenty. Po vybavení plodu jsou oboustranně intermitentně nafukovány balonky v uvedených cévách po dobu cca 20 min., což má dle literárních údajů vést k výrazné redukci krevní ztráty. Po vybavení plodu je podvázán pupečník, placenta je ponechána „in situ“ a uzavřena hysterotomie. Dále je prováděna hysterektomie obvyklým způsobem s tím, že je vždy doplněna o oboustrannou salpingektomii k prevenci karcinomu tuby (17,18). Tento kombinovaný operační a katetrizační přístup ilických arterií před operací a balónková okluze po vybavení plodu může snižovat krevní ztrátu, ale má i svoje rizika. Zejména hrozí pooperační periferní arteriální embolizace či trombóza pánevních žil, ale i poranění cév v průběhu výkonu nejsou vyloučena (19).
Tento postup je možno zvolit v případě fokální placenta accreta, je-li inzerce placenty ve fundu či zadní stěně (11). V těchto místech se nabízí lepší přístup pro konzervativní ošetření zdrojů krvácení. Řez na děloze je veden obvyklým způsobem, a po vybavení plodu je porozena placenta. Její vybavení může být obtížnější, ale i části kotyledonů přisedlé ke stěně děložní se daří snadno odstranit, eventuálně s použitím Bummovy kyrety. Pokud jsou v těchto místech patrné zdroje silného krvácení, opichujeme krvácející cévy křížovými vicrylovými stehy. Současně aplikujeme uterotonika v infuzi či bolus uterotonika s prolongovaným účinkem i.v. Cílem je podpořit retrakci dělohy vedoucí k zástavě krvácení. Při nekomplikovaném výkonu je riziko metrorrhagie v pooperačním období nízké. V místě původní a často i přetrvávající lokální invaze trofoblastu lze z patofyziologického pohledu předpokládat tvorbu koagula, které bude ještě delší dobu prokazatelné ultrazvukovým vyšetřením. Pokud nedělka nekrvácí, není vhodné se pokoušet uvedené koagulum odstraňovat, pacientce však doporučíme hysteroskopickou kontrolu dutiny děložní po skončení šestinedělí. Od ní očekáváme event. resekci organizovaných koagul a případných zbytků trofoblastu v době, kdy již došlo k vasokonstrikci přívodných cév. Pacientku poučíme, že je nutné očekávat nevelkou pravděpodobnost náhlého silného krvácení v období šestinedělí, v takovém případě se musí dostavit na naše pracoviště k dalšímu řešení. Způsob pak závisí na aktuálních okolnostech, liberálně volíme - v krajním případě - hysterektomii.
Další možností, jak řešit diagnózu morbidně adherující placenty, představuje císařský řez s ponecháním placenty v děloze. I tento postup je motivován snahou o zachování dělohy a tím i další početí. S daným řešením nemá naše pracoviště zkušenosti. Po vybavení plodu je placenta ponechána „in situ“ a je uzavřena hysterotomie a stěna břišní s tím, že je očekávána spontánní separace placenty po porodu. Podobně jako v předchozím případě je očekávána určitá pravděpodobnost přítomnosti reziduální placentární tkáně v děloze, což lze – při absenci metrorrhagie – řešit s odstupem hysteroskopickou resekcí. Dle literárních údajů je ale tento postup s ponecháním placenty „in situ“ zatížen poměrně vysoký rizikem komplikací, z nichž nejvýznamnější představuje silné krvácení z dělohy (bezmála 50 %), sepse (6 %), poporodní hysterektomie (6-31 %), mateřské úmrtí (0,3 %). Na druhou stranu, dalšího těhotenství dosáhnou následně až cca 2/3 žen (14).
V nemalém počtu případů se můžeme v klinické praxi setkat s abnormálně invazivní placentou neočekávaně, tj. jako náhodný výskyt buď u spontánního porodu či císařského řezu. V případě spontánního porodu se s ní můžeme setkat nejčastěji v situaci, kdy po porodu plodu „vázne“ porod placenty a musíme přistoupit k její manuální lýze. I po nekomplikovaném vybavení placenty nemusí být ultrazvukovým vyšetřením patrné známky reziduí placenty či plodových obalů. Na našem pracovišti provádíme kontrolní ultrazvukové vyšetření před propuštěním a v případě pochybností či podezření na rezidua, která nevyžadují okamžité řešení, pacientku poučíme a doporučíme ji hysteroskopickou verifikaci nálezu po skončení šestinedělí (viz odstavec Císařský řez s odstraněním placenty). Na druhou stranu, po manuálním vybavení placenty musíme být také připraveni na významné krvácení z dělohy, jejímž podkladem může být, kromě atonie či poranění dělohy, také přítomnost abnormálně invazivní placenty. Proto neváháme s instrumentální revizí dutiny děložní k vyloučení makroskopických reziduí trofoblastu. Jak je uvedeno výše, ani normální ultrazvukový nález po výkonu nevylučuje rezidua trofoblastu v děložní stěně a doporučíme hysteroskopickou verifikaci případných reziduí po skončení šestinedělí. Neočekávaně se s abnormálně invazivní placentou můžeme setkat také u císařského řezu. Pokud je patrná zjevná přítomnost placenta percreta, nezbývá než přistoupit k hysterektomii. Ve všech případech přistupujeme ke každé rodičce individuálně. Nejčastější situaci představuje komplikované vybavení placenty a/nebo silné krvácení z místa původní inzerce placenty – typicky u placenta praevia. Nabízí se různé možnosti řešení dle aktuálního klinického stavu, od konzervativního přístupu – tj. lokálního ošetření zdrojů krvácení křížovými vicrylovými stehy, přes intrauterinní tamponádu Bakriho balónem, případně dle intenzity krvácení poporodní embolizaci uterinních cév, krajní možnost představuje hysterektomie.
Abnormálně invazivní placenta se dostává do popředí našeho zájmu, zejména v souvislosti s narůstajícím počtem těhotných s anamnézou císařského řezu či operačního zákroku na děloze. Naší hlavní snahou je dostatečně včas předvídat hrozící komplikace, z nichž nejvýznamnější představuje život ohrožující peripartální krvácení. Klíčem k řešení je pečlivý individuální přístup ke každé pacientce a týmová mezioborová spolupráce. Těhotné s diagnózou či vysokým rizikem AIP by měly být sledovány a řešeny na pracovišti, které je schopno poskytnout adekvátní kompletní péči.
Podpořeno MZ ČR RVO VFN64165.