









 Rada pro výzkum, vývoj a inovace: Seznam recenzovaných neimpaktovaných časopisů vydávaných v ČR
Oficielní časopis České společnosti pro ultrazvuk v porodnictví a gynekologii.
Rada pro výzkum, vývoj a inovace: Seznam recenzovaných neimpaktovaných časopisů vydávaných v ČR
Oficielní časopis České společnosti pro ultrazvuk v porodnictví a gynekologii.

Onemocnění lidským papilomavirem (HPV) patří mezi jednu z nejběžnějších sexuálně přenosných infekcí a HPV působí spektrum nemocí, od genitálních bradavic ke karcinomům. Důležitým cílem očkovacích programů v mnoha zemích je snížení incidence karcinomu děložního hrdla použitím kvadrivalentní (Silgard/Gardasil) nebo bivalentní (Cervarix) HPV (human papillomavirus) vakcíny. Randomizované kontrolované studie prokazují robustní protilátkovou odpověď a vysokou účinnost HPV vakcinace také u mužů. V roce 2009 Úřad pro kontrolu potravin a léčiv (FDA) v USA schválil kvadrivalentní HPV vakcínu u mužů k prevenci anální prekancerózy a karcinomu. Podrobné finanční modely, které předcházely tomuto rozhodnutí, ukázaly, že pokud se do modelů zahrne výskyt onemocnění u mužů, záleží na ceně vakcíny, pokrytí očkované populace a dalších faktorech, zda HPV vakcinace mužů může být finančně efektivní. V každém případě cílená vakcinační strategie zvláště pro muže, kteří mají sex s muži, by měla podstatné benefity.
Infekce způsobená lidskými papilomaviry (HPV, human papillomavirus) je spolu s Helicobacter pylori a viry hepatitidy B a C nejčastější infekční příčina rozvoje zhoubných onemocnění v lidském organismu. Potenciálně ohrožených jedinců je mnoho, protože HPV infekce postihne alespoň jednou za život 75-80 % sexuálně aktivních lidí. Infekce lidským papilomavirem se přenáší nejčastěji během sexuálních koitálních i nekoitálních aktivit, k přenosu je dostatečný kontakt kůže či sliznice jednoho člověka s kůží nebo sliznicí druhého. Lidské papilomaviry napadají epitel kůže (viry rodu beta) nebo sliznice (viry rodu alfa) orofaryngeální a anogenitální oblasti přes malé defekty v epitelu. Životní cyklus viru probíhá v epitelu infikovaného orgánu a není provázen virémií. Většina infekcí je přechodná a nezanechá žádné, nebo jen nízké hladiny protilátek, které většinou nechrání proti opakované infekci. V roce 1995 International Agency for Research on Cancer (IARC) prohlásila genotypy HPV 16 a 18 za lidské kancerogeny (1). Tímto byla infekce HPV definována jako příčina rakoviny děložního hrdla a následně i jiných orgánů (2). Postupně se zjistila asociace HPV infekce s karcinomy vulvy a vaginy u žen, penisu u mužů a také s karcinomy anu a převážně dlaždicobuněčnými karcinomy v oblasti hlavy a krku u obou pohlaví. Dosud bylo identifikováno více než 130 HPV genotypů, které se dělí na nízce rizikové (low risk, LR) a vysoce rizikové (high risk, HR) podle potenciálu iniciovat kancerogenezi děložního hrdla (3). Světová zdravotnická organizace (WHO, World Health Organisation) řadí mezi HR genotypy HPV zařazené do skupiny 1 (HPV 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59) a skupiny 2A (HPV 68). Za nejdůležitější pro vznik lidských malignit jsou považovány genotypy HPV 16, 18, 31, 33 a 45. Naopak viry ve skupině 2B (HPV 26, 53, 66, 67, 70, 73, 82), u kterých nejsou přímé důkazy pro kancerogenní potenciál na děložním hrdle, a viry ve skupině 3 (HPV 6, 11) se označují jako LR (3).
Podíl incidence HPV asociovaných karcinomů z celkového množství karcinomů vyjadřuje veličina PAF (the population attributable fraction). Jinými slovy, veličina PAF udává procentuální množství karcinomů, k jejichž vzniku by při zajištění plošné primární prevence HPV infekce nedošlo. Absolutní počet HPV asociovaných karcinomů v roce 2008 se rovnal 610 000 (570 000 u žen), což odpovídá 4,8 % všech karcinomů (4). Celkem 460 000 HPV asociovaných nových karcinomů (80,6 %) bylo diagnostikováno v rozvojových regionech. HPV infekce způsobí asi 2 % všech zhoubných onemocnění v rozvinutých a 7 % v rozvojových zemích (4).
HPV infekce se nejvíce vyskytuje v genitální, anální a orofaryngeální oblasti a její výskyt se liší podle pohlaví, věku a regionu. Zatímco u žen se prevalence genitální HPV infekce mění s věkem, nejvyšší prevalence dosahující až 50 % je krátce po koitarche a poté klesá, výskyt mužské HPV infekce zůstává stabilní od koitarche po celou dobu dalšího života (4). Různé studie sledující mužskou genitální HPV infekci uvádí prevalenci v širokém rozmezí od 1,3 % do 72,9 %. Metaanalýza 31 článků zjistila prevalenci genitální HPV infekce 12,4 % v běžné mužské populaci severní, jižní a západní Evropy s dominancí genotypu HPV 16 (5). Ve skupině vysoce rizikových mužů (HIV pozitivita, partneři rizikových žen, výskyt sexuálně přenosné choroby) byla detekována HPV infekce v 31 % (5).
Průkaz HPV infekce u vzácného karcinom penisu byl pozorován v rozmezí od 12 % do 82 % (6). Rozdílnost výsledků je ovlivněna provozováním různých sexuálních rituálů (např. obřízka) v odlišných regionech, které se významně podílí na transmisi viru, a také použitou metodou detekce HPV. Aktuální přehledové práce uvádí 50% asociaci dlaždicobuněčných karcinomů penisu s HPV infekcí při detekci využitím PCR (6).
Condylomata acuminata (benigní genitální bradavice) s 10% celoživotním rizikem incidence vznikají až v 90 % následkem infekce HPV 6 nebo HPV 11. Jejich incidence se každým rokem zvyšuje, jen v Evropě se odhaduje každoročně více než 300 000 případů nových onemocnění u mužů (7).
Anální HPV infekce byla u heterosexuálních mužů zjištěna v 16,6 %. Nejvyšší prevalence anální HPV infekce je opakovaně pozorována u homosexuálních mužů. Ve studii z Los Angeles byla zjištěna prevalence 94 % (onkogenní genotypy 65 %). U mladších jedinců (30 – 39 let) dosáhla prevalence dokonce 100 % (onkogenní genotypy 68 %). Recentní metaanalýza z 53 studií zjistila pozitivitu HPV 16 u HIV pozitivních homosexuálů ve 35,4 %, zatímco pozitivita HPV 16 u HIV negativních homosexuálů činila 12,5 % (8).
Anální karcinom, který je asociován s HPV (převážně genotyp 16) v 85 %, není častým onemocněním, ale jeho výskyt celosvětově každoročně roste o 2 % (2). Anální karcinom je 2krát častější u žen než u mužů. Tento rozdíl v incidenci u obou pohlaví není zcela přesně vysvětlen, ale etiopatogeneze karcinomu anu a děložního hrdla vykazuje určité paralely včetně přítomnosti transformační zóny přechodu dlaždicového a cylindrického epitelu, kde se oba karcinomy přes stádia prekanceróz v důsledku HPV infekce nejčastěji rozvijí. Cervikální a anální HPV infekce jsou navíc silně provázané, proto také anamnéza cervikální high grade prekancerózy zvyšuje riziko análního karcinomu více než 5krát (9).
U mužů jsou nejčastěji uváděnými rizikovými faktory análního karcinomu homosexualita s aktivním praktikováním análního styku, vrozený nebo získaný imunodeficit a kouření (10). U HIV pozitivních homosexuálů dosahuje incidence análního karcinomu 45,9 na 100 000 mužů za rok, což je asi 25krát více než v celé mužské populaci v USA a 51krát více než incidence análního karcinomu u mužů v ČR (10).
Publikované údaje o výskytu orofaryngeální HPV infekce se podstatně liší podle typu studie a techniky detekce. Metaanalýza 18 studií zjistila prevalenci orální HPV infekce u 4,6 % zdravých mužů s převahou (1,3 %) genotypu HPV 16. Výzkum na největším vzorku více než 5 500 lidí v USA zjistil prevalenci orofaryngeální HPV infekce výrazně vyšší u mužů než u žen (10,1 % vs. 3,6 %; p < 0,001) s průkazem genotypu HPV 16 u 1,0 % lidí zařazených do studie. Prevalence se signifikantně zvyšovala s větším počtem sexuálních partnerů a také u silných kuřáků (11).
Asociace HPV s dlaždicobuněčnými karcinomy hlavy a krku dosahuje až 85 %, ale většina studií udává nižší výskyt HPV infekce (11). Tyto nádory zahrnující malignity dutiny ústní, jazyka, dutiny nosní, paranasálních sinů, epifaryngu, orofaryngu, hypofaryngu, laryngu a slinných žláz se častěji nacházejí u mužů a celosvětově jsou na 6. místě v počtu zhoubných onemocnění (11). Původní česká práce detekovala HPV 16 u všech pacientů s dlaždicobuněčným nádorem hlavy nebo krku s výjimkou jednoho, kde vzorek nešlo analyzovat (12).
Vzácná laryngeální papilomatóza (rekurentní respiratorní papilomatóza, RRP) je obtížně léčitelné onemocnění se závažným průběhem. Riziko maligní transformace je asi 2 %, u plicní formy však může být až 80 %. Genotypy HPV 6 a HPV 11, které jsou v 95 % s RRP asociovány, nelze tedy v oblasti dýchacího traktu považovat za nízce rizikové (11).
Většině HPV asociovaných zhoubných nádorů by šlo předejít primární prevencí, jejímž principem je zábrana rozvoje infekce s vyvolávajícím činitelem - papilomavirem. Striktní celoživotní monogamie nebo celoživotní sexuální abstinence je nereálná a pohlavní styk s kondomem proti přenosu HPV neochrání. Jediná reálná možnost primární prevence spočívá v profylaktické vakcinaci proti HPV infekci. Aby bylo dosaženo maximální ochrany, je třeba zahájit očkování již před začátkem pohlavního nekoitálního života.
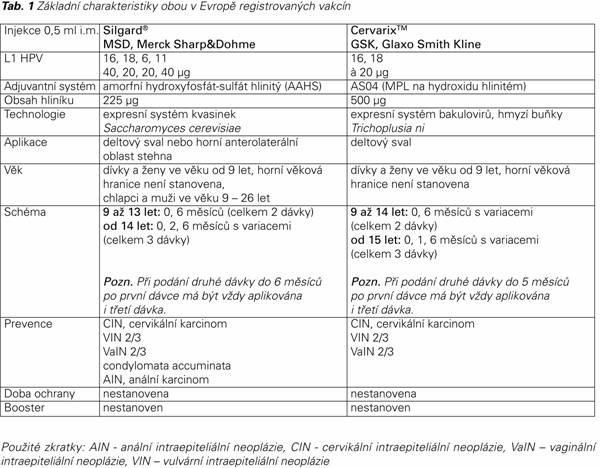
Cílem vakcinace je navození účinné ochrany proti HPV infekci pomocí specifických neutralizačních protilátek. V současnosti jsou k dispozici na trhu dvě komerčně vyráběné profylaktické vakcíny, kvadrivalentní vakcína Silgard (HPV 6, 11, 16, 18) a bivalentní vakcína Cervarix (HPV 16, 18). Vakcíny nelze v jednom očkovacím schématu kombinovat, neboť spektrum typů viru podobných částic (VLPs, virus-like particles) není stejné a ani použité VLPs nejsou zcela identické a odlišné jsou i adjuvantní systémy. Obě vakcíny jsou bezpečné. Nejčastější nežádoucí účinek je několikadenní lokální reakce v místě vpichu. Základní charakteristiky obou vakcín shrnuje Tab 1.
Od 1.4.2012 je v České republice hrazeno očkování vakcínami proti lidským papilomavirům ze zdravotního pojištění v provedení nejméně ekonomicky náročném, zdravotní pojišťovny platí všechny dávky doporučeného schématu pro dívky ve věku 13 až 14 let. Zatímco HPV vakcinace dívek i mladých žen je jednoznačně finančně efektivní, otázka vakcinace chlapců a mužů má svá specifika a kontroverze.
Při uvádění na trh byla v SPC (Summary of Product Characteristics, Souhrn údajů o přípravku) u obou vakcín uvedena jako indikace prevence cervikálních lézí a cervikálního karcinomu, které jsou v příčinné souvislosti s HPV 16 a HPV 18, u Silgardu navíc prevence genitálních bradavic. Možnost ovlivnění celkové prevalence HPV infekce vakcinací a tím incidence HPV asociovaných onemocnění vyvolala obrovský celosvětový zájem o tuto problematiku. Téměř každý rok je organizován velký kongres Eurogin navštěvovaný několika tisící delegáty z celého světa, který se zabývá pouze tímto tématem a přidruženými disciplínami. Díky intenzivnímu výzkumu se prokázala výrazně širší ochrana proti HPV asociovaným onemocněním, než se původně předpokládalo, rozšířily se indikace HPV vakcín včetně prevence análních karcinomů u mužů a změnilo se dávkování pro některé věkové skupiny, což vedlo k opakovaným úpravám SPC obou přípravků.
I když nejdůležitější indikací zůstává ochrana proti cervikálním prekancerózám a karcinomům, studie prokázaly statisticky významnou ochranu i proti dalším genitálním prekancerózám. Autoři metaanalýzy 93 studií ze 4 světadílů publikované v roce 2009 vyvozují, že očkováním účinným pouze proti genotypům HPV 16 a 18 by bylo možno zabránit přibližně 40 % vulválním, 60 % vaginálním a 80 % análním karcinomům (2). U homosexuálních mužů očkovaných Silgardem se zjistila signifikantní redukce AIN 2/3 asociovaných s HPV 6, 11, 16 a 18 o 75 % (13).
Ve studii zahrnující téměř 3 tisíce mužů ve věku 16 až 26 let očkovaných kvadrivalentní HPV vakcínou nebyl zaznamenán ani jeden případ prekancerózy penisu (PIN, penilní intraepiteliální neoplázie) způsobený očkovanými genotypy na rozdíl od 4 případů v kontrolní skupině (účinnost 100 %, 95% CI: –52,1–100,0), výsledky však nebyly statisticky významné (13). HPV vakcinace mužů by tak pravděpodobně snížila incidenci karcinomu penisu, ale pro nedostatek účinnostních studií není zatím možné doporučit HPV vakcinaci jako efektivní primární prevenci karcinomu penisu. Přestože stále není zcela jasné, jak HPV vakcinace ovlivní incidenci karcinomů hlavy a krku, existují již první práce, které dokládají snížení prevalence orální HPV infekce po vakcinaci (14). Je tedy odůvodněné očekávat, že HPV vakcinace bude chránit také proti jiným HPV asociovaným mužským malignitám po aplikaci některé z HPV vakcín.
V některých rozvinutých státech s velmi nízkou incidencí karcinomu děložního hrdla je množství HPV asociovaných karcinomů obdobné u obou pohlaví, v USA 32 % všech malignit asociovaných s HPV 16 a HPV 18 postihne muže (15). V tomto kontextu je HPV vakcinace chlapců logická a zdůvodnitelná. Přestože existují určité rozdíly v průběhu a rozsahu imunitní odpovědi na přirozenou HPV infekci mezi ženami a muži, studie prokázaly dostatečnou tvorbu protilátek a bezpečnost u žen i mužů po aplikaci bivalentní nebo kvadrivalentní HPV vakcíny. I přes relativně chudou humorální odpověď po přirozené HPV infekci muži po očkování vakcínami indukují ochranné protilátky ve 100 % (16).
Základním argumentem proti HPV vakcinaci mužů je finanční nevýhodnost založená na ekonomických modelech, podle kterých HPV vakcinace obou pohlaví má obecně nižší ekonomickou výhodnost než plošná vakcinace samotných žen. Při širokém pokrytí dívek není zahrnutí preadolescentních chlapců do očkovacích kalendářů považováno za finančně efektivní (17).
Nejen z ekonomického důvodu, ale i z hlediska veřejného zdraví je tak výhodnější zaměřit úsilí na zvýšení celkového počtu proočkovaných HPV naivních dívek. Podle norské práce by 90% proočkovanost dívčí populace měla větší účinnost na zdraví celé populace a byla by levnější než 71% pokrytí obou pohlaví (17). Většina ekonomických modelů pracuje s předpokladem 70 % vakcinovaných dívek, což často zaostává za realitou. V USA obdrželo všechny doporučené dávky v roce 2012 jen 33,4 % dívek ve věku 13 až 17 let a v mnohých evropských státech je situace podobná (17). Podle údajů VZP jen 52 – 53 % dívek ve věku 13 – 14 let využije v současnosti v ČR možnost bezplatné HPV vakcinace. Z proočkované HPV negativní ženské populace však neprofitují homosexuální muži a riziko rozvoje HPV infekce v této kohortě zůstává nadále vysoké. Tento argument podporují data z Austrálie, kde byla dočasně (6/2007 – 12/2009) hrazena kvadrivalentní HPV vakcína pro dívky a ženy až do věku 26 let. Zatímco prevalence genitálních kondylomat klesla mezi roky 2007 a 2011 u mladých žen do 21 let o 93 % a u žen ve věku 21 – 30 let o 73 %, u stejně starých neočkovaných heterosexuálních mužů byl zaregistrován pokles o 82 %, respektive o 51 %. U všech homosexuálních mužů bez ohledu na věk nebyl žádný statisticky významný pokles zaznamenán (18). Naproti tomu v Dánsku, kde se od roku 2009 očkují dívky ve věku 12 let s populačním pokrytím 80 – 85 %, bylo pozorováno pouze ve skupině 16 až 17letých dívek signifikantní snížení výskytu genitálních bradavic o 45 % ročně. U mladých neočkovaných mužů bylo ale snížení incidence téhož onemocnění jen zanedbatelné (19). Přestože by muži jednoznačně profitovali z plošné HPV vakcinace, pouze USA, Kanada, Austrálie, Rakousko, Nový Zéland a Mexiko doporučují plošnou HPV vakcinaci u obou pohlaví (7).
V září 2011 FDA sice uvolnila v USA kvadrivalentní vakcínu k prevenci genitálních kondylomat, AIN a análního karcinomu pro chlapce a muže ve věku 9 – 26 let, nicméně ACIP (Advisory Committee on Immunization Practices) při CDC (Centers for Disease Control) doporučila volnější přístup k HPV vakcinaci mužů na rozdíl od striktního doporučení vakcinovat všechny ženy a dívky. Výjimkou zůstává doporučení pro homosexuální muže, které doporučuje očkovat i muže starší (7).
Ekonomická výhodnost HPV vakcinace mužů v různých regionech závisí na lokální incidenci jednotlivých HPV asociovaných onemocněních, pokrytí očkované dívčí populace, ceně vakcíny a také finanční politice místních poskytovatelů zdravotní péče (7).
Zahrnutí dalších HPV asociovaných onemocnění mimo karcinom děložního hrdla do ekonomických úvah by mohlo změnit pohled na hodnocení významu vakcinace mužů. Analýzy pracující s daty o genitálních kondylomatech a análních karcinomech již došly k závěru, že očkovat homosexuální muže je finančně výhodné (7,17).
Argumenty podporující HPV vakcinaci mužů zahrnují:
Národní imunizační komise v ČR zatím doporučila vyhodnocovat všechna dostupná data týkající se účinnosti a nákladového benefitu plošného očkování chlapců proti HPV ve světě. Česká vakcinologická společnost zaujala v případě plošného očkování chlapců zatím zdrženlivý postoj oproti České společnosti otorinolaryngologie, která podporuje hrazení očkování pro chlapce z prostředků veřejného pojištění.
HPV infekce způsobí asi 5 % všech zhoubných onemocnění lidské populace a mnoho dalších nezhoubných onemocnění. Jedinou reálnou primární prevencí HPV infekce je očkování. Neutralizační protilátky, které jsou indukovány vakcinací, brání přenosu infekce nejčastějšími onkogenními genotypy. Snaha o zvýšení pokrytí očkované populace preadolescentních dívek, které je finančně efektivnější, zůstává hlavním cílem zdravotní politiky většiny zemí. HPV vakcinace u mužů je účinná a bezpečná a zásadní význam má u homosexuálních mužů.
Vzhledem k současné ceně vakcín je plošné hrazení HPV vakcinace mužů pro naprostou část světa zatím finančně nedosažitelné, v budoucnu ale bude stále více zemí podporovat i HPV vakcinaci mužů. HPV vakcinací si každý člověk snižuje své individuální riziko vzniku HPV asociovaného onemocnění a tímto argumentem by měli lékaři v první linii HPV vakcinaci podporovat u obou pohlaví.
Práce byla podpořena grantem IGA NT14079-3/2013 a projektem PRVOUK-P27/LF1/1.